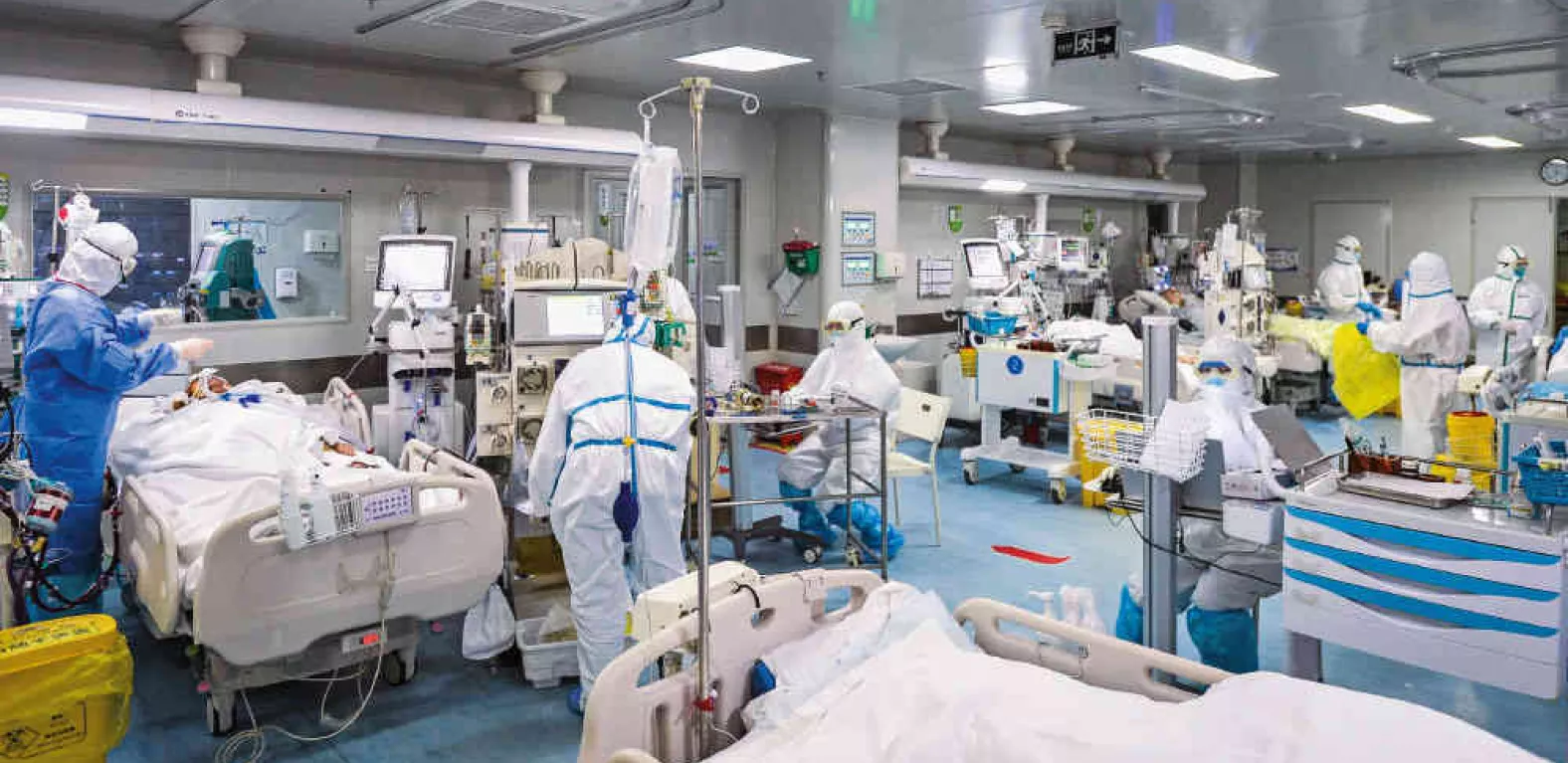
El sistema de salud de Bogotá está al borde del colapso. Un reporte inicial de la Secretaría Distrital de Salud indicó que al 6 de julio, 859 personas murieron por Covid-19. De estos decesos, 28 ocurrieron fuera de instituciones de salud, 535 murieron en hospitalización y 296 estaban en Unidades de Cuidado Intensivo, UCI.
Una cifra de víctimas que, tres semanas después, al finalizar julio, se triplicó hasta llegar a 2.658 fallecidos, al tiempo que hay 5.409 personas en hospitales y los contagiados pasaron la frontera de los cien mil.
En otras palabras, el 62.3% de quienes accedieron al sistema hospitalario de Bogotá, murió antes de ingresar a estas áreas de cuidado crítico, cuya medición se ha convertido en el referente para determinar el estado del sistema sanitario.
A esto se suma que hasta la primera semana de julio, 1.746 muertes fueron catalogadas como sospechosas o probables de Covid-19. Sin embargo, únicamente se tomaron muestras al 85% de estos casos y de ellos el 53% de las pruebas dieron positivo.
Pese a los esfuerzos de la administración de Claudia López, el avance del coronavirus es implacable y se refleja en otro entorno. La capital cuenta con nueve cementerios y 13 hornos crematorios con capacidad para procesar 204 cadáveres. Allí sus operarios trabajan al tope y como nunca ante la pandemia.
La cantidad de fallecidos que deja el Covid-19, incluso obligó a la alcaldía a anticiparse para no repetir las escenas vistas en varios países en las que se acumularon los cuerpos.

Para ello, adquirió recientemente tres contenedores con capacidad para refrigerar hasta 300 cadáveres. “Es una especie de sala de espera, mientras se creman”, afirma un funcionario de la UAESP.
Lo cierto, es que en medio cruce de cifras, una comunicación remitida por la Secretaria de Salud de Bogotá al Congreso, en poder de la Agencia de Periodismo Investigativo, API, ratifica que la ocupación de camas UCI empezó a oscilar entre el 80 % en su mínimo y el 93%, en su máximo.
Una estadística que está lejos de evidenciar la crítica situación del sistema de salud como único referente, de una ciudad que desde el inicio ha sido foco de la pandemia.
Bogotá con siete millones de habitantes tiene registros más altos que países como Egipto, Kasajistán, Filipinas, Ecuador y China y se acerca a pasos agigantados a Indonesia, Irak o Canadá.
Adicionalmente, la escasez de medicamentos relajantes y de sedación utilizados para atender pacientes en UCI. El cisatracurio rocuroneo, el midazolam y el fentalino, entre otros, ya no se encuentran fácilmente en el mercado, aseguran familiares de pacientes y lo certifican las cadenas de droguerías.
Una radiografía a la que hay que adicionarle, la advertencia de Hermán Bayona Abello, presidente del Colegio Médico de Bogotá, quien expresó su preocupación por el déficit en el número de especialistas y de especialistas de apoyo en dichas unidades.

Lo anterior aunado a lo sucedido con pacientes que tienen otras enfermedades distintas a Covid-19. Una variable según la Organización Mundial de la Salud, OMS para identificar y definir el colapso.
Y es que una bomba de tiempo se está cocinando desde el inicio de la crisis sanitaria que amenaza con explotar cuando acabe la emergencia sanitaria derivada del coronavirus.
La otra pandemia parece ser la derivada por el desplazamiento en la atención de pacientes con enfermedades críticas como hipertensión, diabetes, coronarias, cardiovasculares, insuficiencia renal, trasplantes, cáncer, las denominadas huérfanas y las cirugías programadas.
“Todas ellas demandando atención y en muchos casos, por la descompensación e inadecuado seguimiento generando mayor demanda de las UCI y las UCIM” , precisó Bayona Abello.
Otro factor que inquieta en la evolución de la situación sanitaria es el talento humano en salud. A juicio de los médicos y agremiaciones no ha variado desde el inicio de la pandemia. “Se ha disminuido por el número de trabajadores de la salud que se han contagiado y han sido aislados”, asegura el facultativo.
Cifras desalentadoras si se tiene en cuenta que el propósito de la cuarentena era preparar el sistema en su fortalecimiento en infraestructura y en talento humano para cuando llegara la hora de enfrentar el pico del contagio.
“El gobierno nacional generó una gran cantidad de anuncios ineficaces y sin seguimiento, porque es evidente, que no han servido para tal fin”, indicó el presidente del Colegio Médico de Bogotá.

Con un antecedente, en la segunda semana de marzo la alcaldesa de Bogotá, Claudia López, lideró el simulacro de aislamiento preventivo obligatorio. Nicolas García, gobernador de Cundinamarca se sumó a la iniciativa. Horas después y ante la súplica de epidemiólogos e infectologos el presidente Ivan Duque, decretó el confinamiento a nivel nacional.
Pero luego, con cada prórroga el presidente Duque incluyó excepciones a ese aislamiento hasta llegar a 43 que abarcan casi todos los sectores productivos.
Hoy Colombia es el pais con la cuarentena más extensa de la región, 161 días. Un aislamiento, que según las cifras, parece estar en el papel más que en la práctica.
Actualmente, el país ocupa el puesto número 12 en número de contagios con 286.020 casos. Ya supera a Italia, Francia, Alemania y está a pocos días de alcanzar a España y Reino Unido. Este último que en un principio le apostó a la inmunidad de rebaño hasta cuando su primer mandatario Boris Jhonson se infectó y estuvo al borde de la muerte.
El número de decesos también ha aumentado vertiginosamente, Colombia ya superó los 10.000 casos. Con un agravante, apenas un par de semanas atrás, catorce asociaciones médicas y científicas le pidieron al gobierno nacional y de Bogotá decretar cuarentena estricta y obligatoria. Una solicitud que confirmaría que el aislamiento ha estado más en el papel que en la realidad.
Los médicos evidenciaron el déficit de camas UCI, de talento humano especializado en cuidado crítico y fueron enfáticos en advertir que lo que estaba a punto de enfrentar el país no se solucionaba con ventiladores. “Formar un especialista intensivista demora 12 años”, explicaron, al tiempo que las cifras de contagiados y víctimas de la pandemia seguían creciendo.

Pese a la advertencia de los galenos, la respuesta por parte del gobierno fue un no. Hoy las cifras parecen darles la razón. En Bogotá, alrededor del 80% de sus habitantes están afiliados al régimen contributivo en salud y únicamente el 20% están en el régimen subsidiado. Un panorama que marca la diferencia a la hora de hacer la lectura del sistema en la ciudad.
El Colegio Médico de Bogotá sin titubeos retoma el viejo debate y advierte que la Ley 100 generó un deterioro importante de la infraestructura hospitalaria y de las Instituciones Prestadoras de Salud, IPS. La contratación se hace por evento o capita, que no es otra cosa que volumen de pacientes atendidos por un monto en un periodo determinado.
Esta es una crítica permanente a un sistema de salud que hoy es insuficiente para enfrentar la emergencia sanitaria más catastrófica del siglo, según lo ha manifestado con insistencia Thredos Adarhom, director de la OMS.
En este contexto, las únicas clínicas y hospitales que tienen finanzas sanas son las que están en integración vertical. Las demás dependen de los pagos de las Entidades Promotoras de Salud, EPS.
“Conocemos casos en que a las clínicas y los hospitales les tienen una deuda elevada por parte de una EPS de hasta un año de facturación que finalmente termina en conciliación o requiriendo de una acción legal para su cobro”, advirtió el médico Bayona.
Al respecto, Claudia Sánchez Amorocho, médica de la Universidad Javeriana, magister en Salud Pública y en Políticas Publicas de la Universidad de Los Andes, considera que el gobierno tendrá que hacer un monitoreo permanente no solo de la adecuada utilización de los recursos, sino también del desarrollo de estrategias de rescate que permitan a las instituciones cumplir con los compromisos laborales con el personal de la salud. “Habrá que pensar en cómo se ayuda a entidades de alta complejidad que han visto disminuidos sus ingresos”, asegura.
El otro problema del sistema es la modalidad de contratación del sistema de salud. La generalidad son los contratos de prestación de servicio o la tercerización y la particularidad recae en los contratos formales de trabajo
Por ello, muchos de los trabajadores de la salud, para equilibrar sus ingresos laboran en varias instituciones, lo que implica que muchos cubren varios puestos de trabajo con agendas que se terminan cruzando, un hecho que ha dificultado establecer una cifra real.
El último censo, de varios años atrás, indicaba que en Bogotá había 183 médicos con especializaciones relacionadas en la atención de un virus como el que afronta la humanidad.
Agremiaciones indican que se requiere un médico intensivista por cada diez camas UCI, este debe ser presencial. Así mismo, debe estar acompañado por especialistas de apoyo como cirujanos, anestesiólogos, internistas, médicos generales entrenados en cuidados intensivos, enfermera jefe intensivista, terapeuta respiratorio y un auxiliar de enfermería por paciente.
Cifras oficiales dan cuenta que la capital tiene 1.533 camas UCI de las cuales hay 1.356 ocupadas. De estas, 338 con casos confirmados y 1.180 con probables, esto arroja un porcentaje de 88.5% de ocupación total.
Con otro indicador preocupante, de las 61 IPS de la red pública y privada que tiene la ciudad, 32 ya están al 100% de su capacidad y 17 están entre el 75% y el 99% de su capacidad.

De otra parte, los ventiladores entregados por el gobierno nacional en la primera etapa fueron priorizados según el plan de expansión del Distrito a los hospitales Simón Bolívar, Santa Clara, Victoria, Tunal, Meissen, Kennedy y Hospital Universitario Nacional.
A mediados de esta semana, el ministro de Salud Fernando Ruíz, la alcaldesa Claudia Lopéz y Gustavo Morales, presidente de Acemi, gremio que asocia a las EPS, se reunieron para llegar a acuerdos comunes frente a la situación asistencial de la capital. Al respecto, Morales señaló, “elaboramos un plan de trabajo, para mejorar el rastreo y contactos, los mecanismos de control y de sostenibilidad de los aislamientos y como intensificar el tema de las pruebas de Covid-19”.

En perspectiva, la experta en Salud Pública de la Universidad de Los Andes, Claudia Sánchez Amorocho, considera que lo más importante es seguir intentando retrasar los contagios y en adición fortalecer la atención domiciliaria de pacientes Covid y no Covid, incluyendo el fortalecimiento de programas de hospitalización domiliciaria. “Hay que recurrir a la adecuación de hospitales temporales como se ha implementado en Bogotá con Corferias y en Barranquilla”, puntualiza.
Aunque reconocen el difícil panorama, las sociedades científicas y las agremiaciones médicas, manifestaron que continuarán generando acercamientos, espacios de análisis y de estudio para contribuir a combatir a una pandemia que tiene a Bogotá en jaque.